晶体依靠悬韧带与睫状体相连接,悬吊在房水中。由于外伤或手术造成悬韧带断裂,先天性悬韧带发育不完全或因眼内病变而导致悬韧带部分溶解均可引起晶状体位置改变,称晶体脱位或半脱位(luxation subluxation of the lens)。
脱位晶体的位置因悬韧带断裂部位、范围不同而不同。局限性的部分悬韧带断裂可引起晶体向对侧移位;悬韧带大部分断裂,晶体可脱位于玻璃体内或在瞳孔散大时可脱入前房;有角巩膜缘裂伤时,晶体可从伤口脱出或位于结膜下方。
晶体脱位可出现以下症状和体征:①视力突然下降;②随身体运动,物像有晃动感;③单眼复视;④前房加深;⑤虹膜震颤;⑥可引起继发性青光眼或角膜损害。
轻度晶体脱位无症状可暂不处理,若脱位明显或有明显并发症如眼压升高、角膜内皮损伤以及晶体溶解性葡萄膜炎时,应尽早手术,摘除晶体。
(三)慢性闭角型青光眼(chronic angle closure glaucoma)
发生于成年人的各年龄组,无明显性别差异。多数病人有反复发作的病史。其特点是有不同程度的眼部不适,发作性视矇与虹视。睡眠或充分休息后,眼压可恢复正常,症状消失。少数人无任何症状。
【病因】 眼局部解剖特点与急性闭角型青光眼相似。情绪紊乱、过度疲劳可为眼压升高的诱因。有阳性家族史。
【临床特点】 ①多数病人有反复发作的病史。其特点是有不同程度的眼部不适,发作性视矇与虹视。多数在傍晚或午后出现症状,经过睡眠或充分休息后,眼压可恢复正常,症状消失。冬秋季多见,少数人无任何症状。②通常眼局部不充血。③眼压:开始一段时间眼压升高具有明显的时间间隔,仅持续1~2h或数小时,随着病情发展,这种发作性高眼压持续时间愈来愈长,间隔时间愈来愈短。一般眼压40~50mmHg,不像急性闭角型青光眼那样突然升得很高。④前房常较浅,虹膜高褶型则前房轴心部稍深或正常,而周边部则明显变浅。⑤前房角:为窄角,在高眼压状态时,前房角部分发生闭塞,部分仍然开放。早期病例,当眼压恢复正常后,房角可以完全开放,但是反复发作后,则出现程度不同的周边虹膜前粘连。至晚期房角可以完全闭塞。⑥眼底改变:早期病例眼底完全正常,随着病情发展,则显示程度不等的视网膜神经纤维层缺损,视盘凹陷扩大及萎缩。⑦视野早期正常,当视神经受损时,就会出现视野缺损。晚期出现典型的青光眼视野缺损。
具有典型表现病例的诊断并不困难。症状不典型时,关键在于观察高眼压下的前房角状态。当眼压升高时房角变窄,周边虹膜前粘连在各象限程度不一致,甚至在部分房角依然开放,而眼压下降至正常时,房角就变宽了。因此观察高眼压和正常眼压下的前房角状态,将有助于与开角型青光眼的鉴别。另外,还要与急性闭角型青光眼慢性期进行鉴别,仔细询问病史后者有典型的急性发作史。
【处理】 药物治疗:有学者认为药物可使高眼压暂时缓解,但不能阻止病变的继续发展。手术治疗:早期,周边虹膜后粘连出现之前,采用周边虹膜切除术。晚期,当房角在大部分闭塞时,应做小梁切除术。
(四)开角型青光眼(open angle glaucoma)
也称慢性单纯性青光眼(chronic simple glaucoma)。较常见,多见于中青年人,常为双侧性。起病慢,眼压逐渐升高,房角始终保持开放。发病初期无明显不适,当发展到一定程度后,方感觉有轻微头痛、眼痛、视物模糊及虹视等,经休息后自行消失,故易误认为视力疲劳所致。中心视力可维持相当长时间不变,往往到晚期视力、视野有显著损害时方被发现,整个病程中外眼几乎无明显体征,因此早期诊断极为重要。
【病因】 迄今尚未完全了解。此类青光眼的前房角是开放的,其发病原因可能是由于小梁网,Schlemm管或房水静脉出现变性或硬化,导致房水排出系统阻力增加。
【临床特点】 ①视力:早期完全不受影响,甚至到晚期中心视力也可正常。②眼压:早期眼压不稳定,一天之内仅有数小时眼压升高。因此,测量24h眼压曲线有助于诊断。随着病情的发展,基压逐渐增高。③眼底改变:视盘凹陷增大是常见的体征之一。早期视盘无明显变化,随着病情的发展,视盘的生理凹陷逐渐扩大加深,最后可直达边缘,形成典型的青光眼杯状凹陷。视盘因神经纤维萎缩及缺血呈苍白色。视盘邻近部视网膜神经纤维层损害是视野缺损的基础,它出现在视盘或视野改变之前,因此,可作为开角型青光眼早期诊断指标之一。检查时,要使用足够亮度的无赤光直接检眼镜。早期青光眼,在上、下颞侧弓状走行的神经纤维层中,可发现呈暗黑色的细隙状或楔状局限性小缺损。晚期则呈普遍弥漫性萎缩。④前房角:宽角,即使眼压升高仍然开放。⑤视野:视野可以很早出现缺损,在视盘出现病理性改变时,就会出现视野缺损。早期视野缺损主要有旁中心暗点及鼻侧阶梯状暗点,前者位于Bjerrum区或在固视点之旁,表现为与生理盲点不相连的暗点,并向中心弯曲而形成弓形暗点(Bjerrum暗点),最后直达鼻侧的中央水平线,形成鼻侧阶梯(Ronne鼻侧阶梯)。周边视野改变,首先是鼻侧周边视野缩小,常在鼻上方开始,以后是鼻下方,最后是颞侧,有时鼻侧已形成象限性缺损或完全缺损,而颞侧视野尚无明显变化。如果颞侧视野亦开始进行性缩小,则最后仅剩中央部分5°~10°视野,称为管状视野。也可在颞侧留下一小块岛屿状视野,这些残留视野进一步缩小消失,就导致完全失明。⑥其他:对比敏感度(contrast sensitivity)降低,图形视网膜电流图(pattern electroretinogram,ERG)出现波幅降低以及图形视诱发电位(pattern visual evoked potentials,VEP)波幅降低、潜伏期延长,但这些检查须与眼压、视盘和视野改变结合起来考虑。
【处理】 对主诉头痛、眼胀、视力疲劳、特别是老视出现比较早的患者,老年人频换老视眼镜等,详细询问家庭成员有无青光眼病史,并进行详细检查及随访。
本病治疗原则是:①先用药物治疗,若各种药物在最大药量下仍不能控制眼压,可考虑手术治疗;②先用低浓度的药液,后用高浓度的药液点眼;③根据不同药物的有效降眼压作用时间,决定每天点药的次数,最重要的是要保证在24h内能维持有效药量,睡前可改用眼膏涂眼;④长期应用抗青光眼药物,会出现药效降低,可改用其他降眼压药或联合应用。
1.药物治疗
(1)β肾上腺素能受体阻滞药:其目的是抑制房水生成,现用的有α或β肾上腺素的受体阻滞药。如普萘洛尔(心得安):能减少房水生成及增加房水排出量,1%~2%溶液点眼,2~4/d。噻吗心安(timolol):0.5%~1%溶液点眼,2/d,点后1~2h眼压降至最低,可持续7h。冠心病及支气管哮喘病者禁用。
(2)缩瞳药:常用0.5%~2%毛果云香碱点眼,2~4/d,滴眼后10~15min开始缩瞳,30~50min达到最大作用。
(3)拟肾上腺素类药物:此药既能减少房水的产生,又能增加房水流畅系数,不缩小瞳孔,不麻痹睫状肌,常用1%~2%左旋肾上腺素,降眼压作用可持续12~24h,点眼1~2/d,常与毛果芸香碱配合使用,效果良好。
(4)醋氮酰胺(diamox):如用上述药物后眼压仍高,可加服醋氮酰胺,剂量和次数可根据眼压高低而定,一般为250mg,2~4/d,如眼压下降至正常即停用。
(5)对视神经萎缩的患者:可给予复方丹参,维生素B1、维生素B12、维生素C、维生素E及三磷腺苷等药以维持视功能。
2.手术治疗 如经用多种药物治疗仍不能将眼压控制在20mmHg汞柱以下,或视盘凹陷继续加深,视力或视野继续下降或缩小时,应考虑手术治疗,如激光小梁成形术、小梁切除术等。
3.随访 开角型青光眼经治疗后,即使眼压已经控制,仍应每月复查一次眼压、眼底和视力,每年检查一次视野。
(五)先天性青光眼(congenital glaucoma)
【病因】 胚胎期前房角发育异常,阻碍了房水排出所致。如房角组织被一层中胚叶残膜所覆盖、前房角结构不发育或发育不全、Schlemm管与小梁网组织闭塞或缺如、睫状肌的前端超过巩膜突之前等。可伴有其他疾病,如风疹,无虹膜症,Marfan综合征等。
1.婴幼儿性青光眼(infantile glaucoma) 原发或继发于其他眼部或全身先天异常。
2.青少年性青光眼(juvenile glaucoma) 30岁以下青少年。发病隐蔽,进展缓慢,因此常被忽略。房角的特点是:①虹膜附着在巩膜突或后部小梁处;②房角隐窝埋没;③小梁网增宽,透明度降低;④前界线增粗,明显突入前房,小梁网被残余的中胚叶组织覆盖,虹膜突较正常人多。
【临床特点】 ①患儿常哭闹,有畏光、流泪及眼睑痉挛。②眼压高。③角膜呈雾状混浊,直径扩大一般超过11mm,重者后弹力层有条状混浊及裂纹。④前房深。⑤瞳孔扩大。⑥眼底晚期视盘苍白并呈环状凹陷。⑦眼球扩大称“水眼”。
【处理】 婴幼儿性青光眼,药物治疗无效,一经确诊应立即手术治疗。治疗越早,效果越好,在1岁内手术者,80%~85%均能收到良好效果。手术方式有前房角切开术、小梁切开术及小梁切除术等。
青少年性青光眼,可先用药物治疗(同开角型青光眼),如药物治疗无效时,可考虑小梁切除术、小梁切开术等外引流手术。
(六)糖尿病性视网膜病变(diabetic retinopathy)
目前,糖尿病性视网膜病变的发病率及致盲率有明显增高趋势。据统计,有10年糖尿病史者,7%有视网膜病变,15年者约25%,15年以上者达63%。糖代谢紊乱导致的视网膜组织代谢紊乱、视网膜血管功能及结构异常而发生的缓慢进展性视力下降。
临床上,我国将糖尿病性视网膜病变可分为两型
1.单纯性糖尿病性视网膜病变 此型较多见,主要改变有小动脉缺血和血管的渗透性改变。在视网膜后极部首先出现微动脉瘤、出血、渗出物和静脉扩张。①微动脉瘤数目不等,常位于后极部视网膜深层,呈紫红色小球状,是由于视网膜循环障碍血液淤滞,组织缺氧使毛细血管变薄、扩张所致。②出血可为圆形或不规则的小出血斑,位于视网膜外网状层。③棉絮状渗出物是由于视网膜小动脉末梢闭塞导致局部视网膜缺血所致。淡黄色硬性渗出物边缘清楚,有时混杂发亮的胆固醇结晶,围绕黄斑区呈环状排列。④视网膜静脉扩张,甚至可呈腊肠状。⑤荧光血管造影时,微动脉瘤表现为边界清晰的小圆形荧光点,有时与微动脉瘤相连。毛细血管扩张显示荧光渗漏。硬性渗出物边缘有荧光素渗漏。黄斑囊样小肿则表现为围绕中心凹排列的花瓣状或图案。
2.增殖性糖尿病性视网膜病变 此型是在单纯性糖尿病性视网膜病变的基础上出现新生血管及增殖性病变。脆弱的新生血管易引起反复出血,伴有视网膜纤维组织增殖。视盘前新生血管纤维增殖,通常呈扇形或辐射状伸长,常黏附在玻璃体后面,甚至突入玻璃体中,导致玻璃体出血和牵拉性视网膜脱离。
糖尿病性视网膜病变分期标准见表2-2。
表2-2 糖尿病性视网膜病变分期标准
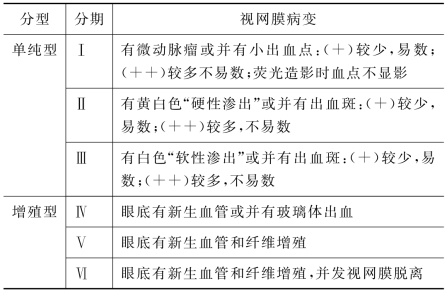
【处理】 积极进行原发病治疗,预防此类疾病发生。早期用饮食及药物控制糖尿病,每年定期做眼底荧光血管造影。对增殖型早期应采用激光凝固术治疗病变区,或采用广泛视网膜光凝术。对玻璃体出血引起混浊和机化,可试行玻璃体切割术。
(七)外层渗出性视网膜病变(external exudative retinopathy)(https://www.xing528.com)
又称Coats病,多见于男性儿童和青年,多单眼发病。
【病因】 不明。视网膜外网状层毛细血管扩张和畸形,血管壁透明变性和厚度不均以致破裂,渗出的浆液和视网膜外层出血浸润视网膜,使视网膜增厚,如渗出进入视网膜下间隙则产生渗出性视网膜脱离。
【临床特点】 患病初期易被忽视,待视力明显下降、患眼偏斜或瞳孔有白色反光才求医就诊。早期眼球前部正常,玻璃体清晰,视盘正常或稍充血,视网膜有大块扁平或稍隆起的病灶,有灰色或黄白色的渗出,可融合成地图状,多位于后极部的视网膜血管后面。渗出病灶周围和静脉附近伴有深浅不等的出血及发光的点状胆固醇结晶。在视网膜血管处有似梭形、球形或弯曲缠绕的血管网,并可有新生血管和血管之间的短路。荧光血管造影,早期病变区毛细血管均有荧光渗漏、荧光充盈迟缓,静脉轻度扩张,管壁染色。晚期可见大面积视网膜血管完全阻塞,微动脉瘤和局部扩张的血管,二者均有荧光素渗漏。随着病程发展,渗出物、出血和机化物增多,可引起继发性青光眼、渗出性视网膜脱离、虹膜睫状炎或并发性白内障。
【处理】 可采用激光光凝和冷凝,破坏和消除这些扩张的毛细血管,减少渗出出血,保存视力。
(八)视网膜色素变性(retinitis pigmentosa)
是一种具有明显遗传倾向的慢性、进行性视网膜色素上皮和光感受器的变性疾病。其遗传方式可为常染色体显性遗传或隐性遗传,也有散发病例。开始于儿童期,至青春期加重,多双眼受累。很早就有夜盲,暗适应减低,中心视力可保持很久,但视野逐渐缩小,至晚期中心视力减退,视野呈管状,病人行动困难,影响工作和生活。
【病因及病理】 目前认为视网膜色素变性是由于色素上皮内高度发育的吞噬酶系统缺陷,导致光感受器细胞外节,尤其是视杆细胞外节的吞噬作用出现缺陷,影响了外节的新陈代谢,脱落的盘膜堆积成为自身性抗原,发生自身免疫反应。这种色素上皮的缺陷与遗传有关。此外,尚有内分泌障碍、微量元素铜铁代谢异常、营养障碍及视网膜脉络膜硬化等假说。其病理改变为:早期赤道部视杆细胞、色素上皮细胞与光感受器细胞同时发生变性和增殖,增生的上皮细胞和巨噬细胞移行到视网膜内和静脉附近的血管层。游离的色素颗粒聚集在视网膜血管周围,视网膜血管外膜增厚、管径缩窄,神经胶质增生。晚期脉络膜毛细血管消失,视网膜内核层及神经节细胞层变性。
【临床特点】 主要表现为夜盲、暗适应减低,中心视力可保持很久,但视野逐渐缩小。晚期中心视力减退,视野呈管状,病人行动困难,工作和生活均感不便。眼部异常主要为特征性眼底改变:视网膜血管高度狭窄,尤以动脉显著。晚期血管可呈细线条状。视盘呈蜡样黄白色,边缘清楚,生理凹陷存在。视网膜呈青灰色。骨细胞样色素沉着,初起时是在赤道部,沿血管分布,以后逐渐增多、变粗大,并向后极部及周边扩展。如眼底无色素性改变者,称无色素性视网膜色素变性。也可并发白内障、黄斑退变、青光眼等。
视野检查表现为周边视野缩小,晚期呈管状。ERG异常,通常出现在临床表现之前,ERG呈熄灭型,尤其是b波消失。眼电图(EOG)亦不正常,甚至消失。荧光血管造影表现为:色素上皮早期出现弥漫的斑点状强荧光区,脉络膜毛细血管弱荧光,视盘及其周围强荧光。
【处理】 目前尚无有效治疗,预后差。可考虑用血管扩张药、维生素A、维生素B1、维生素B6、维生素E等治疗。
(九)视盘水肿(papilloedema)
视盘水肿不是一个独立的疾病,是某些全身性、颅内和眼部疾病所表现的一种眼部症状,其中以颅内压力增高所致者为最常见。
【病因】 ①颅内压增高:约占临床上所见的视盘水肿80%以上,如脑瘤、脑脓肿、脑积水、脑水肿、蛛网膜炎、脑膜炎、慢性硬脑膜下血肿、海绵窦血栓等。②眼部疾病:凡使眶内静脉回流受阻的病变均可发生视盘水肿,如眶内肿瘤、脓肿等。③全身性疾病:多见于急进型高血压、慢性肾炎、妊娠中毒症、恶性贫血和白血病等。
颅内压增高时,压力可传导至视神经周围的蛛网膜下隙,使脑脊液弥散至视神经,这时组织压力随之增高,使视神节细胞至视神经、视交叉、视束及外则膝状体的轴浆流受阻,在筛板平面出现停滞,视盘处的神经纤维产生轴浆储聚及肿胀,肿胀的轴突压迫筛板前区小血管,导致静脉淤滞扩张,视盘及其附近出血,视网膜中央静脉受挤压使静脉充血,视神经-血液屏障崩溃,视盘处有大量细胞外液蓄积。
【临床特点】
1.视力改变 早期视力正常,但有一过性黑矇。病情继续进展,视力减退,最后可以完全失明。
2.视野改变 早期有生理盲点扩大,晚期视野向心性缩小,甚至形成管状视野。
3.眼底所见 常为双侧性。初期视盘充血,边界模糊,生理凹陷消失,向前隆起。视盘周围的视网膜呈灰色,静脉怒张弯曲,搏动消失,还可见出血和渗出物,黄斑部扇形星芒状白色渗出。随着病情进展,视盘水肿加重呈蘑菇状隆起,可高达5屈光度以上,并有较多的出血和渗出物,为视盘水肿最严重阶段。到晚期,视盘隆起度逐渐减低或消失,颜色苍白,边缘不清,生理凹陷消失,动脉变细,静脉恢复正常或稍细,血管周围神经胶质增生可有白鞘。
视盘水肿应与视神经炎、缺血性视盘改变、假性视神经炎鉴别,见表2-3。
表2-3 视盘水肿的鉴别诊断
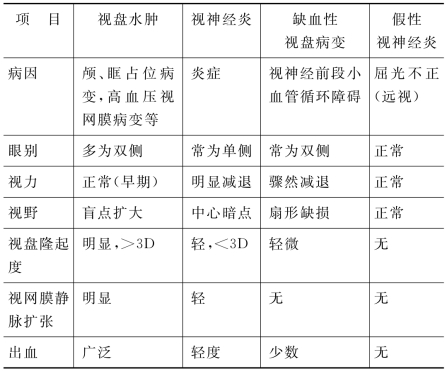
【处理】 主要进行病因治疗,视盘水肿只是一种征象,应积极找出原发病进行治疗。
(十)视神经萎缩(optic atrophy)
视神经萎缩为视神经纤维变性的表现,主要为视力减退和视盘颜色苍白。病变位于视网膜,累及神经节细胞时,可出现由视网膜向颅内方向发生的萎缩,称为上行性视神经萎缩,视盘萎缩征象一般出现较快;病变位于视神经、视交叉和视束,可引起由颅内向视网膜方向发展的萎缩,称为下行性视神经萎缩,一般经1~3个月后,视盘才出现萎缩征象。
临床上,根据视盘的外观可分为原发性(单纯性)视神经萎缩和继发性视性神经萎缩。
【病因】 原发性视神经萎缩一般是由于球后段视神经、视交叉或视束受压、损伤、炎症、变性或血液供给障碍等所引起,常见于不合并颅内压力增高的颅内肿瘤,如垂体肿瘤、颅脑外伤(颅底骨折等)、奎宁或甲醇中毒、绝对期青光眼以及球后视神经炎和多发性硬化症等;继发性视神经萎缩由广泛性视网膜病变性引起的如视网膜色素变性、弥散性脉络膜视网膜炎等。
【临床特点】 除视力下降外,可表现为①眼底改变:原发性视神经萎缩为视神经纤维退化,神经胶质细胞沿退化纤维排列方向填充。视盘呈白色或灰白色,边缘整齐,生理凹陷轻度下陷,筛板小点清晰可见,周围视网膜正常。继发性视神经萎缩为视神经纤维化,神经胶质和结缔组织混合填充视盘所致。视盘呈灰白色或蜡黄色,污灰色或灰红色,边缘不清,生理凹陷模糊或消失,筛板小点不见,血管细、周围可有白鞘伴随。②视野:多为向心性缩小,尤以鼻侧周边视野发生最早,也有开始周边视野出现楔形缺损,继而向中心扩展,最后形成向心性缩小者。此外根据病变部位的不同,可出现各种不同形状的视野缺损。
对早期视神经萎缩的诊断,单纯地从视盘外观来判断,有时很难做出结论,因为视盘的颜色和边缘在正常人变异很大。如近视眼视盘颜色较正视眼稍白,婴儿又较成年人略白,其他贫血和白血病患者的视盘亦较正常人者白,远视眼的视盘边缘有的也不清楚,因此有人认为视盘边缘上小血管数目的多少,对判断有无视神经萎缩的诊断有些帮助,这种小血管(是指不易辨出动脉或静脉者)正常人可有9~10条,如减少到7条以下,可能为视神经萎缩。另外用无赤光检眼镜检查眼底,正常的视神经纤维呈白细线条状,萎缩的视神经纤维常呈杂乱斑点状。
【处理】 除病因治疗外,早期采用大量B族维生素,血管扩张药、能量合剂等药物以加强神经营养。硝酸士的宁1mg球后注射,1/d,10次为1个疗程,有提高视觉兴奋的作用。中医中药也可用。
(十一)弱视(amblyopia)
眼部查无器质性病变而矫正视力达不到正常(≤0.8)者。
【病因分类】
1.斜视性弱视(strabismic amblyopia) 由于眼位偏斜而发生复视,大脑视皮质中枢抑制由斜视眼传入的视觉冲动而导致。早期治疗,弱视眼视力可以提高。
2.屈光不正性弱视(ametroic amblyopia) 中、高度屈光不正者。戴合适眼镜后,能使视力逐渐提高。
3.屈光参差性弱视(anisometropic amblyuopia) 两眼屈光参差较大,在两眼黄斑形成的物像清晰度不同或大小差别太大,融合困难,脑皮质中枢抑制来自屈光不正较大的眼的物像,日久发生弱视。经过治疗也可恢复视力。
4.形觉剥夺性弱视(form deprivation amblyopia) 在婴幼儿期,如有角膜混浊、上睑下垂、先天性白内障,甚至不恰当的遮盖一眼,使得光线不能充分进入眼内,剥夺了该眼黄斑接受正常光刺激的机会,视功能发育受到抑制而发生。此种弱视应早期治疗,预后较差。
5.先天性弱视(congenital amblyopia) 发病机制尚不清楚,可能由于在出生后,视网膜或视路发生小出血而影响视功能的正常发育。有些继发于眼球震颤、全色盲等。预后差。
【临床特点】 ①视力减退,重度弱视视力≤0.1,中度0.2~0.5,轻度0.6~0.8。②对排列成行的视标分辨力较单个视标差2~3行,称拥挤现象(crowding phenomenon)。③弱视眼常有固视异常,如旁中心固视。④常伴眼位偏斜、眼球震颤。
【处理】 消除抑制,提高视力,矫正屈光,手术治疗斜视、上睑下垂及白内障等,以达到恢复视功能目的。弱视的治疗效果与治疗年龄有很大关系,争取早期发现、早期治疗。
免责声明:以上内容源自网络,版权归原作者所有,如有侵犯您的原创版权请告知,我们将尽快删除相关内容。




