在正常心脏,心脏传导系统每天约产生和传导10万次冲动。由正常起搏点窦房结发出的激动先通过心房肌传导到右房和左房,几乎同时还沿着由特殊心房肌组成的前、中、后三个结间束迅速传导到房室交界区和左心房,激动穿过房室结后,再经过房室结和左、右束支传导到心室浦肯野纤维网,使心内膜下心室肌兴奋,然后经心室肌细胞之间的传导,使激动由心内膜传到心包脏层,兴奋所有心肌。由于多种因素的影响,不同心肌细胞的传导性或传导速度不同。房室交界区的传导速度最慢,约为每秒0.02m,普通心房肌的传导速度较房室交界区的传导速度快,约为每秒0.4m,普通心室肌的传导速度又明显快于心房肌,约为每秒lm,而心室内浦肯野纤维的传导速度更快,可达每秒4m。房室交界区的缓慢传导形成了生理性的房室延缓,避免房室同时收缩现象,保证了每搏的输出量。普通心肌和浦肯野纤维的快传导使心肌的收缩具有很好的同步性,保证和提高了心肌的工作效率。
一、心脏传导阻滞的类型
1.按传导阻滞部位划分 心脏传导阻滞按传导阻滞部位可分为窦房传导阻滞、房内传导阻滞、房室传导阻滞及室内传导阻滞。
2.按传导阻滞程度划分 按传导阻滞程度又可分为三度:
(1)一度传导阻滞:所有激动均能通过传导阻滞部位,仅有传导时间延长。
(2)二度传导阻滞又分三种情况
①有个别激动不能通过传导阻滞部位;
②高度传导阻滞:连续两个以上的激动不能通过传导阻滞部位;
③几乎完全性传导阻滞:仅有个别激动通过传导阻滞部位,绝大多数激动不能通过传导阻滞部位。
(3)三度传导阻滞:又称为完全性传导阻滞,指所有激动均不能通过传导阻滞部位。
一度传导阻滞、二度传导阻滞、高度传导阻滞和几乎完全性传导阻滞合称为不完全性传导阻滞。一度传导阻滞仅有相对不应期病理性延长。二度传导阻滞的相对不应期和绝对不应期均有病理性延长。三度传导阻滞是绝对不应期占据了整个心动周期,使全部激动都被阻滞。在心脏传导阻滞时,不一定每次心动周期都发生传导阻滞,而且在发生传导阻滞的心动周期内,其传导阻滞程度也不一定相同。因此,造成了间歇性传导阻滞和交替性传导阻滞。心脏传导阻滞可累及心脏的某一部分,也可使心脏多区受累;可以是相邻的心脏传导系统,也可以是相距较远的心脏传导系统。由于心脏传导阻滞的多样化,使心电图表现更为复杂,如房室传导阻滞可以合并室内传导阻滞或窦房传导阻滞;室内传导阻滞可出现与房室传导阻滞完全相同的图形;房室传导阻滞、双支传导阻滞、三支传导阻滞,均可出现完全相同的一度传导阻滞图形。此外,如双支传导阻滞程度相同,则其传导阻滞可能被掩盖。
心脏传导阻滞的发生和消失与心率有关的现象称为频率依赖性传导阻滞,其电生理机制为“3”时相传导阻滞或“4”时相传导阻滞。
传出传导阻滞是指起搏点(异位或正常)的激动不能传到已脱离生理不应期的周围心肌或发生传出延缓,系起搏点与其周围心肌之间发生的单向传导阻滞,包括窦房传导阻滞、异位-心房传出传导阻滞、房室交界区传出传导阻滞、异位-心室传出传导阻滞。
二、窦房传导阻滞
发生于窦房结和心房肌之间的传导阻滞称为窦房传导阻滞。过去认为不多见,但近年来由于心电监测技术的临床应用,发现此类心律失常并非少见。窦房传导阻滞主要见于迷走神经张力增高或洋地黄、奎尼丁的毒性作用,可用阿托品消除,大多是暂时性的。也可见于急性心肌梗死或急性心肌炎患者。持久的窦房传导阻滞多见于病态窦房结综合征。窦房结产生的激动,因窦房结与心房交界区的传导阻滞(传出传导阻滞)未能传导到心房,不能激动心房和心室,心电图上表现为一个或数个心动周期消失,不出现P波和QRS波群。其传导阻滞的程度分为三度:一度窦房传导阻滞仅有窦房传导时间延长,但全部窦性激动均能传入心房;二度窦房传导阻滞不仅有窦房传导时间延长,也有部分窦性激动不能传入心房;连续两个以上的窦性激动不能传入心房,为高度窦房传导阻滞;绝大多数窦性激动都不能传入心房,只有少数的窦性心室夺获为几乎完全性窦房传导阻滞。在度窦房传导阻滞时,所有的窦性激动均不能传入心房。由于体表心电图不能直接测定窦房传导时间,因此一度窦房传导阻滞(单纯窦房传导时间延长)在心电图上无法诊断。三度窦房传导阻滞由于所有的窦性激动均不能下传,心电图上不出现P波及QRS波群,与窦性停搏和房室交界性心律无法区别,故也不能做出确切的心电图诊断。只有二度窦房传导阻滞才能在心电图上显示出其特有的波形。
1.一度窦房传导阻滞 一度窦房传导阻滞是指窦性激动在窦房传导过程中传导时间延长,但每次窦性激动均能传入心房,在体表心电图上无法察觉窦性活动。由于窦房传导的延迟是匀齐的,因此,P-P间期基本相等,与正常心电图无法区别。
2.二度窦房传导阻滞 二度窦房传导阻滞分为Ⅰ型(文氏型)与Ⅱ型两类:
(1)二度Ⅰ型(文氏型)窦房传导阻滞:是由于窦房传导组织的相对不应期及绝对不应期均发生病理性延长(以前者为主)造成的,表现为窦性激动在窦房传导过程中传导速度进行性减慢,直到完全被传导阻滞而不能传入心房。
①心电图特点:P-P间期进行性缩短,直至P波脱落,出现一长P-P间期,长P-P间期前的P-P间期最短,接近于正常的窦性周期(事实上仍比正常的窦性周期略长或相等);长P-P间期后的P-P间期较其前的P-P间期要长,长P-P间期小于最短的P-P间期的2倍。
②鉴别诊断:在规整的窦性心律中出现二度Ⅰ型窦房传导阻滞时,每一文氏周期的规律性很容易识别。但是,临床上所遇到的绝大多数窦性心律都有着不同的心律失常,文氏周期表现的不典型,这就增加了诊断上的困难,因此,在临床上如遇到P-P间期呈长-短-更短-最长的规律性变化时,应考虑到存在二度Ⅰ型窦房传导阻滞的可能性。
(2)二度Ⅱ型窦房传导阻滞:该型窦房传导阻滞是由于窦房传导组织的绝对不应期病理性延长所致。表现为窦性激动在窦房传导过程中突然中断,心电图特点为:
在规律的P-P间期中突然出现一长间歇,其间没有P-QRS-T波群,长的PP间期是短的P-P间期的2倍。窦房传导比例为2∶1或3∶2时,容易与某些心律失常混淆,需注意鉴别。
3.高度窦房传导阻滞 连续两个以上的窦性激动不能传入心房,为高度窦房传导阻滞。其心电图特点为:
表现为连续的P波脱落,长的P-P间期是短的P-P间期的3倍、4倍或5倍。在高度窦房传导阻滞中,传导比例可以是恒定的,也可以几种传导比例交替出现。因此,在诊断高度窦房传导阻滞时,应分别注明其传导比例。
在高度窦房传导阻滞时,由于连续2个以上窦性激动不能传入心房,引起较长时间的心脏停搏,可能会产生逸搏或逸搏心律,也可能会产生逸搏-夺获心律及反复心律。
4.几乎完全性窦房传导阻滞 绝大多数窦性激动都不能传入心房,只有少数窦性激动夺获心室,为几乎完全性窦房阻滞。心电图特点为:
长时间的窦性P波消失,其间期等于窦性周期的倍数。基本心律往往是房室交界区心律或室性自身心律,其中有少数窦性P波夺获心室。
5.三度窦房传导阻滞 所有窦性激动均不能下传心房,为三度窦房传导阻滞。心电图表现为:
窦性P波完全消失,与窦性停搏和房室交界区心律无法区别。如使用阿托品后出现二度窦房传导阻滞,则可考虑为三度窦房传导阻滞。从窦房结电图上可以明确诊断。
三、心房内传导阻滞
正常窦房结发出的激动沿结间束传至房室结,同时沿房间束从右房传至左房。当结间束与房间束的传导功能发生障碍,冲动在心房内传导延缓或中断时,称为心房内传导阻滞。
心房内传导阻滞按传导阻滞程度分为不完全性阻滞和完全性阻滞两种。
1.不完全性心房内传导阻滞 激动在右房与左房之间传导延缓时,可出现不完全性心房内传导阻滞。心电图特点为:
(1)P波时限延长>0.11s;
(2)P波形态有切迹、挫折,也可呈双峰P,峰间距>0.04s。一般P波振幅无明显改变。
(3)由于冲动在房内传导延迟,可有P-R间期延长。
2.完全性心房内传导阻滞 指心房肌局限性区域与心房其余部分之间发生的完全性传导阻滞。由于某些器质性心脏病使心房内存在由不同节律点控制的两个区域:心房肌局限性区域及心房的其余部分,前者受心房异位起搏点控制,后者受窦房结控制。心房肌局限性区域周围存在着双向传导阻滞区,由于存在传入阻滞,窦房结激动不能进入该区域,因而心房异位起搏点按自己的频率发放激动,产生异位房性P波;又由于存在传出阻滞,异位的房性激动也不能传出该区域,因而不能干扰窦房结的频率,窦性P波按窦性节律出现,也不能使该区域外心房肌除极产生融合波,更不能下传心室产生QRS波群。
心电图特点:P波有两种形态,均按其各自的规律出现,互不干扰。一种为窦性P波,与正常窦性P波形态一样,P-R间期正常,与QRS波群有固定关系;另一种为局限性区域的异位P′波,小而尖,与正常窦性P波形态不同,也按其固有频率出现,但与QRS波群无固定关系。
此种心律失常较少见,常出现在心肌梗死或其他危重、临终病人的心电图中,需与房性并行心律鉴别。房性并行心律的异位心房激动可传入心室,引起QRS波群。亦可见房性融合波。
四、房室传导阻滞
房室传导阻滞是最常见的一种传导阻滞,由房室传导系统不应期病理性延长所引起。房室传导系统的绝对不应期相当于心电图上R波开始至T波顶点,相对不应期相当于T波顶点至T波终点。
正常情况下,激动自心房向心室传播过程中,如果P波落在房室传导系统的绝对不应期内,则不能下传,如果P波落在相对不应期内,虽然能下传心室,但传导延缓,这是一种生理现象,也是一种保护机制。
在房室传导阻滞时,房室传导系统的绝对不应期和(或)相对不应期出现病理性延长,使本应正常下传的P波传导缓慢或不能下传,出现特征性心电图改变。
应用心内心电图,如希氏束心电图等,可判断房室传导阻滞的部位。房室传导阻滞可发生在心房、房室结、希氏束、左右束支及末梢纤维传导系统中的任何部位。
房室传导阻滞的程度取决于房室传导系统不应期延长的程度,可以是单纯相对不应期或绝对不应期延长,也可两者同时延长。按传导阻滞程度可分为三度:一度房室传导阻滞是相对不应期延长,但P波均能下传心室;二度Ⅰ型房室传导阻滞相对不应期和绝对不应期均有延长;二度Ⅱ型房室传导阻滞主要是绝对不应期的延长;三度房室传导阻滞是由于绝对不应期占据了整个心动周期,使P波完全不能下传心室。
1.一度房室传导阻滞 一度房室传导阻滞指房室传导时间延长,但仍呈1∶1下传。心内心电图证明最多发生传导阻滞的部位是房室结(约90%),表现为A-H间期延长,也可发生在心房、希氏束及希氏束下部。心电图特点:
具备下列条件之一:①P-R间期>0.20s;②P-R间期虽未超过0.20s,但超过相应心率的正常上限值;③P-R间期虽未超过0.20s,但与过去的心电图相比,心率相同或增快,P-R间期延长了0.04s。
2.二度房室传导阻滞 二度房室传导阻滞是在房室传导系统的正常不应期以外,个别的室上性激动不能传入心室,引起QRS波群脱落,也可同时伴有房室传导延迟,分为Ⅰ型和Ⅱ型。
(1)二度Ⅰ型(文氏型)房室传导阻滞:二度Ⅰ型(文氏型)房室传导阻滞(图6-11)是由于房室传导组织的相对不应期及绝对不应期均发生病理性延长(以前者为主)所造成的。激动在绝对不应期内完全不能传导,而在相对不应期发生递减传导,表现为室上性激动在房室传导过程中,传导速度进行性减慢,直到完全被传导,不能传入心室。在1个文氏周期中,第1个P波抵达房室传导组织时,后者处于应激期,传导速度正常,P-R间期没有延长;而第2个P波抵达时,房室传导组织尚处于相对不应期,故传导速度减慢,P-R间期延长;第3个P波下传时,落在相对不应期的更早阶段,传导延缓更明显,P-R间期更延长,如此下去,直到最后1个P波落在上一次激动后绝对不应期内而完全不能下传,出现一次心室漏搏。经过心室漏搏的长间歇后,房室传导组织的兴奋性有所恢复,文氏周期中的第1个P波又能正常下传。
在心房激动下传心室时,P-R间期以此逐渐延长,直到1个P波被阻滞,出现QRS波群脱落,称为一个文氏周期。此周期周而复始反复出现。典型文氏周期有以下特点:
①P-R间期进行性延长,但延长的增量却逐渐缩短,最大的增量出现在停搏之后的第2个心搏。
②QRS波群脱落之前R-R间期逐渐缩短,表现为心室率逐渐增快。
③QRS波群脱落之前的R-R间期最短,脱落之后的R-R间期最长,长R-R间期小于最短的R-R间期的2倍。
这样的周期反复出现,房室传导的比例可用数字表示,如房室传导比例4∶3,表示每4个P波有3个下传,脱落1个;房室传导比例3∶2,表示每3个P波有2个下传,脱落1个。典型的文氏周期极易识别,但临床上这种现象并不常见.常见的文氏周期多呈不典型表现:①在几次心搏中P-R间期固定不变,尤其在长文氏周期中更是如此;②最大增量不出现在停搏之后的第2个心搏;③停搏之后的下传心搏中,房室传导逐渐延缓的程度极轻,停搏后P-R间期仅轻度缩短。
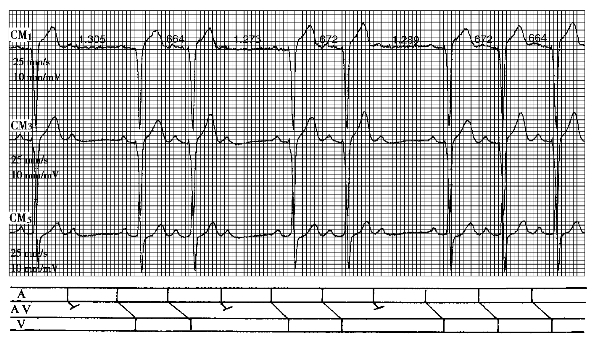
图6-11 二度Ⅰ型(文氏型)房室传导阻滞
传导比例3∶2
(2)二度Ⅱ型房室传导阻滞:二度Ⅱ型房室传导阻滞是由于房室传导组织的绝对不应期发生病理性延长造成的。此时绝对不应期显著延长,只有很短的相对不应期。房室传导组织的状态很不稳定,在激动传导过程中以全或无的方式反应,下传的P-R间期恒定不变,而突然发生阻滞,出现一次心室漏搏。心电图特点(图6-12):
①在心房激动下传心室时,P波规律出现,P-R间期在正常范围或轻度延长,但恒定不变,传导过程中突然出现心室漏搏。(https://www.xing528.com)
②下传的QRS波群可正常或宽大畸形。
③阻滞程度可轻可重,可有不同的房室传导比例。房室传导的比例可用数字表示。
3.高度房室传导阻滞 3∶1或更高程度的二度房室传导阻滞,为高度房室传导阻滞。传导比例可以3∶1、4∶1、5∶1,甚至可以6∶1,为较高程度的传导阻滞,容易发展成完全性房室传导阻滞。心电图特点:
(1)在不伴有逸搏的心电图上,P波规律出现,P波的数目是QRS波群的倍数,可以是3倍、4倍,甚至5倍、6倍。
(2)在伴有逸搏的心电图上,如为单个逸搏,阻滞后的第1个激动可以来自交界区或心室,表现为P-R间期<0.12s或QRS波群前无P波。如为连续的逸搏,可形成不完全性房室分离,此时P波的数目超过QRS波群的数目,但不是QRS波群的倍数,多数室性心律规则,P波与QRS波群无固定关系。
(3)在少数下传的P波,其P-R间期固定不变。
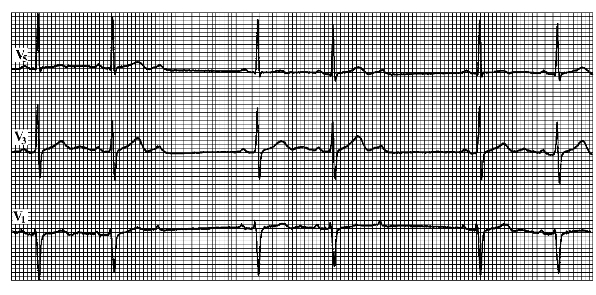
图6-12 二度Ⅱ型房室传导阻滞
传导比例3∶2
4.几乎完全房室传导阻滞 在传导过程中,绝大部分P波不能下传,仅有个别P波下传心室,称为几乎完全房室传导阻滞。传导阻滞程度更严重,更易发展成完全性房室传导阻滞。阻滞部位几乎都在希氏束内或希氏束远端。
5.完全性房室传导阻滞 所有的室上性激动均不能传入心室,为完全性房室传导阻滞。此时,心室的节律由阻滞部位以下的最高节律点控制,而心房的节律则由阻滞部位以上的最高节律点控制,可以是窦性P波,也可以是心房扑动、心房颤动或房性心动过速,从而形成完全性房室脱节。心电图特点(图6-13):
(1)P波与QRS波群完全无关,P-P间期及R-R间期各自有其规律性。
(2)室性心律匀齐,节率缓慢,心室率慢于心房率。
(3)阻滞部位在希氏束分叉以上时,QRS波群形态正常,心室率40~60/min;阻滞部位在希氏束分叉以下时,QRS波群宽大畸形,心室率30~40/min。
在下列情况下,心室率可以不规则,因而影响对完全性房室传导阻滞心电图的判断:
①同时存在两个以上的自身节律点,并各有其固有频率,表现为QRS波群形态不一。如果两个节律点的频率相近,QRS波群可从一种形态转变为另一种形态,并可见室性融合波。
②同时存在着室性期前收缩,该室性期前收缩联律间期固定,可干扰心室自身节律点的自律性,造成心室率不规则。
③心室自身节律点伴有二度传导阻滞。
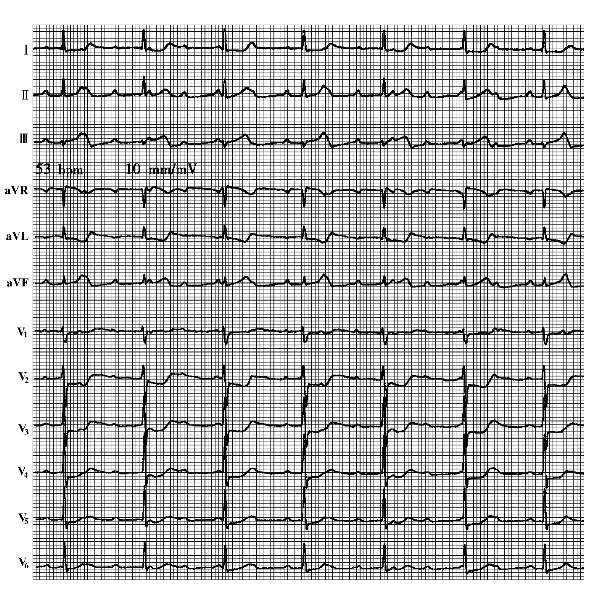
图6-13 完全性房室传导阻滞
五、室内传导阻滞
室内传导阻滞是指发生在希氏束以下传导系统的阻滞,简称室内阻滞。希氏束在室间隔上端分出左、右束支,左束支主干位于室间隔左侧,它发出很多分支呈扇形展开,主要分为两组纤维,即左前分支和左后分支。l972年有人发现,有一组纤维起自左束支或前、后分支,分布于室间隔中部,这组纤维被称为间隔支。右束支实际上是希氏束的延续,较为纤细,沿室中隔右侧内膜下走行,分布到右心室。据心电图特点将室内传导阻滞分为束支传导阻滞、不定型室内传导阻滞和末梢纤维型传导阻滞。前者按其阻滞部位可分为单支传导阻滞和多分支传导阻滞。室内单支传导阻滞包括左束支传导阻滞、右束支传导阻滞、左前分支传导阻滞、左后分支传导阻滞、中隔支传导阻滞。室内多分支传导阻滞包括室内双分支传导阻滞和室内多分支传导阻滞。
室内传导阻滞可以是永久性的,也可以是间歇性的。心肌缺血、炎症、心室扩大,均可导致室内传导阻滞。左束支阻滞多见于左心室受累的器质性病变,如冠心病、高血压性心脏病、心肌病、主动脉瓣病变等;右束支传导阻滞则多见于右心负荷过重的病变,如风湿性心脏病、肺源性心脏病和某些先天性心脏病,也可见于急性心肌梗死、心脏手术,尚可见于少数健康人。右束支传导阻滞远较左束支传导阻滞常见。有些药物影响、电解质紊乱、心脏手术及心肌病,也可引起不定型室内传导阻滞。一度束支传导阻滞表示激动在束支中传导速度减慢;二度表示激动在束支中传导部分受阻;而三度则表示激动在束支内传导完全被阻滞。在心电图上,一度的表现形式为不完全性束支传导阻滞,如不完全性左束支传导阻滞、不完全性右束支传导阻滞等;二度的表现形式为间歇性束支传导阻滞;三度表现为完全性束支传导阻滞。
(1)左束支传导阻滞:左束支发生传导阻滞时,激动通过右束支下传。由于正常心室除极时自左后向右前的室间隔除极向量消失或大为减弱,因此心室初始除极向量的大小及方向均发生改变,开始的向量向左后,投影在V1导联,即无R波或仅有极小的r波,投影在V5、V6导联往往无Q波。由于激动在左心室除极缓慢,故R波宽钝,左室除极终了时,其他部位的除极早已结束,因而V5、V6导联也无S波。在束支传导阻滞时,由于QRS向量环的开始与终末点往往不合拢,QRS-T环的角度往往增至180°左右,心电图上表现为ST-T的方向与QRS主波方向相反。这种由于除极程序改变而导致复极程序改变出现的ST-T变化,即继发性复极异常。
完全性左束支传导阻滞心电图特点(图6-14):
①QRS波群形态:V1、V2导联呈QS型或rS型;V5、V6导联呈粗钝的R型,其波顶平坦且伴有明显切迹;Ⅰ、aVL、V5、V6导联无Q波;
②继发性ST、T改变:V1、V2导联ST段上移,T波直立;V5、V6导联ST段下移,T波倒置;
③QRS波群时限:QRS波群间期延长≥0.12s。多数学者认为,在单纯的完全性左束支传导阻滞时,由于初始除极方向指向左前方,因而V5、V6导联绝不出现q波,如果出现则高度提示合并前间壁心肌梗死。同样,由于终末除极方向仍指向左方,故V5、V6导联也不会出现S波,一旦出现则高度提示合并前壁心肌梗死或右室肥大。
完全性左束支传导阻滞亦应与左心室肥大鉴别。在左心室肥大时,也可有QRS波群间期延长及左胸导联的ST-T改变,但左心室肥大时QRS波群时限一般不超过0.11s;V5、V6导联多有q波;V5、V6导联R波以增高为主,而不是以粗钝、切迹为主。
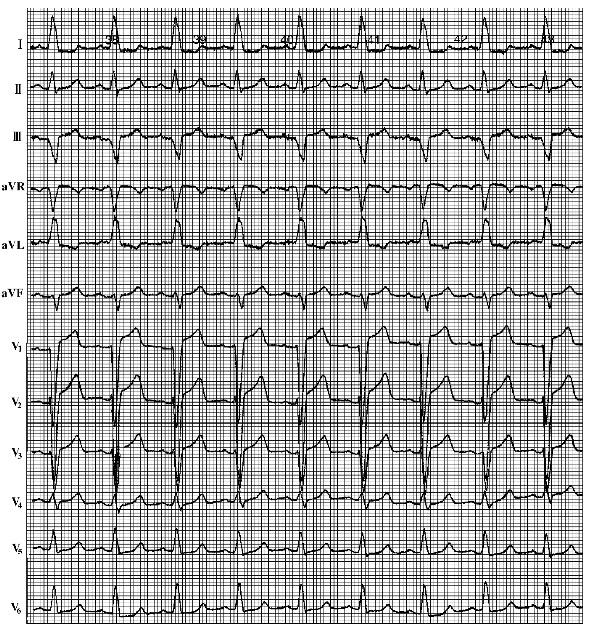
图6-14 完全性左束支传导阻滞
不完全性左束支传导阻滞心电图特点:目前对不完全性左束支传导阻滞的认识尚存有争议,故诊断上亦有一定困难。诊断条件有以下几点:
①QRS波群形态,与完全性左束支传导阻滞相似,V1、V2导联呈QS型或rS型;Ⅰ、aVL、V5.V6导联无Q波,呈R或RS型,R波有轻度切迹或模糊;
②T波可正常、低平或倒置;
③QRS波群时限小于0.l2s;
④短时间内QRS-T波的变动性较大。
(2)右束支传导阻滞:右束支发生传导阻滞时,激动通过左束支下传,心室激动的初始向量是正常的,心电图上只是QRS波群的后半部分发生了变化。在QRS向量环的水平面上,初始除极方向与正常相同,指向右前方,投影在V1导联为r波;继而由于激动在右束支传导受阻,左室除极向量增大,除极方向指向左方,投影在V1导联为s波;最后,左室除极结束,右室开始除极,终末除极方向指向右前方,且除极时间延缓,投影在V1导联为R,波,从而呈现特征性的“M”型波群,在V5导联亦出现继R波之后的S波钝挫。由于除极程序的改变,复极过程也发生了相应的变化,因而出现继发性ST-T改变。
完全性右束支传导阻滞心电图特点:
①QRS波群形态:V1、V2导联呈rsR型或宽大而有切迹的R波;V5及Ⅰ、aVL导联呈qRS型或呈Rs型,S波增宽≥0.04s;
②继发性ST-T波改变:V1、V2导联ST段下移、T波倒置;V5、V6导联ST段上移,T波直立;
③QRS波群时限:QRS波群间期延长≥0.12s。
不完全性右束支传导阻滞心电图特点(图6-15):
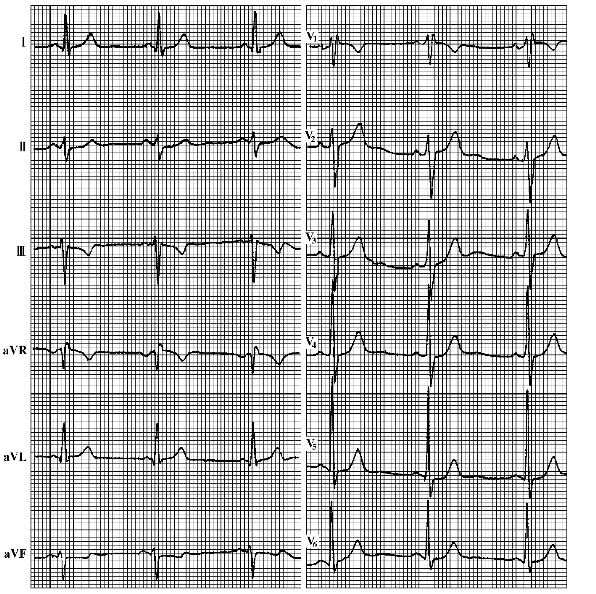
图6-15 不完全性右束支传导阻滞
①QRS波群形态与完全性右束支传导阻滞相似;
②继发性ST段、T波改变不明显;
③QRS波群时限<0.12s。
(3)左前分支传导阻滞:这类传导阻滞相当多见,多见于器质性心脏病患者。由于左前分支比较细小,仅有一条冠状动脉供血,易被损伤。左前分支传导阻滞时,激动沿左后分支下传,QRS起始0.02s除极向量指向右下方,投影在心电图上,Ⅰ、aVL导联为q波,Ⅱ、Ⅲ、aVF导联为r波,QRS中、末向量指向左上,故平均心电轴左偏,形成Ⅰ、aVL导联的R波,Ⅱ、Ⅲ、aVF导联的S波。由于激动仍沿浦肯野纤维进行,故QRS不增宽或增宽不显著。其心电图特点如下。
①QRS波群形态:Ⅰ、aVL导联呈qR型,Ⅱ、Ⅲ、aVF导联呈rS型;
②QRS波群额面电轴左偏达-30°~-90°;
③QRS波群时限:如不合并心室肥厚和束支阻滞,QRS波群间期<100ms。
(4)左后分支传导阻滞:这类传导阻滞临床上较少见,主要是由于左后分支的纤维束短而粗,且血供较丰富,不易受损,一旦出现则提示有较广泛及严重病变。诊断左后分支传导阻滞必须首先排除右室肥厚、慢性肺部疾患和广泛侧壁心肌梗死。左后分支传导阻滞时,激动沿左前分支下传,QRS起始0.02s除极向量指向左上方,投影在心电图上,Ⅰ、aVL导联为r波,Ⅱ、Ⅲ、aVF导联为q波,QRS中、末向量指向右下,故平均心电轴右偏,形成I、aVL导联的S波,Ⅱ、Ⅲ、aVF导联的R波。其心电图特点如下。
①QRS波群形态:Ⅰ、aVL导联呈rS型,Ⅱ、Ⅲ、aVF导联呈qR型;
②QRS波群额面电轴右偏达+90°~+120°;
③QRS波群时限:如不合并右束支阻滞,QRS波群间期≤100ms。
(5)中隔支传导阻滞 中隔支传导阻滞时,QRS起始向右向量消失,此后激动通过浦肯野纤维使室间隔中部及左室前壁除极,QRS综合向量指向左前下。诊断中隔支传导阻滞时,应排除右心室肥大、右束支传导阻滞及正后壁心肌梗死。其心电图特点如下:
①QRS波群形态:V1~V3导联R波增高,V5、V6导联无Q波;
②QRS波群时限≤100ms。
免责声明:以上内容源自网络,版权归原作者所有,如有侵犯您的原创版权请告知,我们将尽快删除相关内容。




