一、黄 疸
医案一
杨某,女,47岁。初诊:2004年1月26日。发病急,发展快。身黄目黄,身目呈深黄色,高热38.5~39.2℃,大渴欲饮,烦躁不安,偶见鼻出血,牙龈出血,口苦,恶心呕吐,大便干燥,小便黄赤。舌红绛,苔黄腻,干燥少津,脉弦数。证系瘟毒发黄。医院疑诊肝萎缩。热毒炽盛,深陷血分。治宜清热解毒,凉血泻火散瘀。方选犀角地黄汤化裁。水牛角30克,生地黄25克,白芍12克,牡丹皮10克,茵陈蒿30克,栀子10克,黄柏10克,大黄6克(后下),柴胡12克,黄芩10克,半夏15克,枳实10克,竹茹10克,土茯苓30克,水蛭10克,虻虫10克。3剂,水煎服。二诊:大便通,小便欠畅,目黄见退。药已对症。原方加桃仁15克与大黄相伍以化瘀泄热,加水蛭10克,土鳖虫10克,以活血化瘀消黄。叶天士《外感温热篇》中说:“入血就恐耗血动血,直须凉血散血。”6剂,水煎服,每日1剂,煎汁600毫升,分2次服,每次服300毫升。三诊:身黄、目黄、小便黄渐退。效不更方,用上方10剂,煎服法同前。四诊:胸有点痞闷,食欲欠增。上方加炒莱菔子30克,以行气化痰开胃。再进10剂。五诊:身黄、目黄、小便黄明显见退,食欲亦改善。上方再进10剂,隔日服1剂,水煎服。六诊:1个月后就诊,黄已退尽,心烦失眠,脉细数,舌红少苔。证显阴虚。改用知柏地黄汤加枸杞子、菊花。七诊:服6剂后,心烦失眠改善,腰膝酸软乏力好转。上方加生黄芪15克,砂仁壳5克,以益气行气开胃。
【按】 本例所谓发黄,必须具备目黄、身黄、小便黄。其中目黄一症是区分是否发黄的要点。《杂病源流犀烛·诸疸源流》中说:“经言目黄者曰黄疸,以目为宗脉所聚,诸经之热上熏于目,故目黄,可稔知为黄疸也。”古今对发黄一症分类甚多,但总以黄色鲜明者为阳黄,黄色晦暗不泽者为阴黄类分。本例之黄为阳黄。且热入血分而耗血动血,遵叶天士所论“直须凉血散血”。故用犀角地黄汤加化瘀之品以凉血散血。
引自《谷清溪临证验案精选》
医案二
李某,女性,30岁。1974年6月7日初诊:患肝病日久,西医检查肝肋下两指。现在自觉胃脘部和肝区疼痛,疲乏,恶心、纳呆,口干不思饮水,尿少便干,月经错后,血色淡。望诊脸面及肢体皮肤皆呈暗黄色,消瘦病容,脉短涩,舌体浮胖。治宜补血和营健胃。拟用当归补血汤、茵陈术附五苓汤论治。处方:茵陈15克,附子4.5克,白术9克,茯苓9克,猪苓9克,泽泻9克,桂枝9克,赤小豆15克,当归12克,黄芪24克。2剂,隔日1剂。1974年6月10日二诊:服药后精神好转,肤黄略退,食欲增加,脉气微活。6月7日处方加附子6克,生姜3克,大枣9克。3付,隔日1剂。1974年6月21日三诊:食睡均佳,面肤暗黄消失。大便三四日一次,仍觉肝脾区疼痛,并腹胀。脉虚,苔黄腻。6月7日处方加板蓝根9克,香附9克,乌药4.5克,川厚朴9克,柴胡6克,白芍9克,薄荷1.5克,姜半夏6克,陈皮6克。3剂,隔日1剂。1974年6月24日四诊:两胁痛减退,腹胀气滞,大便不畅。治以舒肝理气,消积导滞之剂,配服丸药。处方:板蓝根30克,败酱草30克,香附子30克,苍术18克,川厚朴24克,陈皮18克,青皮18克,佛手30克,大腹皮30克,广木香12克,姜半夏30克,紫苏梗18克,赭石30克,旋覆花30克,炒莱菔子18克,砂仁9克,枳壳30克,瓜蒌30克。共研粉面,炼蜜为丸,每丸9克重,每服1丸,早晚各1次。
【按】 初诊时,患者面色污暗发黄,身体消瘦,极度衰弱。月经错后,血色淡薄,食少纳呆,尿少、便干,舌体浮胖,脉气短涩。此为血亏气衰、身体不支之象。又患黄疸(阴黄),肝胃作痛。人体与疾病,两相矛盾。根据《内经》中“必先五胜”之法,刘老认为必须先让五脏之气,有胜病的能力。故采取治人为本的原则,给以初诊处方。方为当归补血汤、茵陈术附五苓汤合方。3剂以后,精神好转,肤黄略退,食欲增加,脉气微活。二诊在此基础上又将附子加量,以鼓舞阳气,加生姜、大枣,和营卫,健脾胃,继续增强机体功能。三诊时,食睡均佳,阴阳和合,面肤暗黄消失,但大便三四日一次,肝脾痛胀,苔现黄腻,肝炎症状明显,是为体气稍强、病状易显的关系,乃于前方中加板蓝根、香附、乌药、川厚朴、柴胡、白芍、薄荷、姜半夏、陈皮等治肝药物,以达机体和肝病同时并治的目的。四诊时,肝脾疼痛消失,是疾病大减之候,乃给予疏肝理气、消积导滞的丸药方,嘱其缓缓服食,并注意保养。1977年5月访问,服丸药后,病情逐渐消退,未曾复发。
引自《刘星元医案医论》
医案三
郇某,女,53岁,工人。门诊病历。1994年10月21日初诊。主诉巩膜、皮肤黄染2个月。患者今年8月初始低热,右上腹痛,继现巩膜及皮肤黄染,皮肤剧烈瘙痒,且逐渐病情加重。8月20日住某医院内科,经检查确诊为原发性硬化性胆管炎,给予口服泼尼松40毫克/日治疗至今。因黄疸消退不明显来求治于祝师。实验室检查:9月13日ERCP示:胰胆管及胆总管均正常。肝内胆管很细,充盈困难。全部胆管系、索均较僵硬。9月27日B超示:原发性硬化性胆管炎可能性大,不排除原发性胆汁性肝硬化。10月6日化验:ESR78mm/h,ALT622U/L(正常<40U/L),AST462U/L(正常<50U/L),ALP203U/L(正常<53U/L),GGT63U/L(正常<40U/L),总胆红素482.2μmo1/L(正常<17μmo1/L),直接胆红素312.2μmo1/L。现皮肤及巩膜均深度黄染、色鲜明,皮肤瘙痒,精神不振,口干苦,饮食不甘,肝区不适,尿黄不畅,大便正常。低热(体温37.3~37.4℃),舌苔白满质淡,脉细弦。辨证:肝胆湿热,气滞血瘀。治法:清利肝胆,活血退黄。处方:柴胡10克,黄芩10克,党参10克,半夏10克,炙甘草6克,茵陈15克,金钱草50克,海金沙10克(包),石菖蒲10克,郁金10克,威灵仙15克,石韦15克,生姜3片,大枣5枚。每日1剂,水煎服。连服14剂,11月4日复诊:皮肤黄染减轻,尿色变浅,大便转溏,仍低热37.5℃,复查血总胆红素250μmo1/L,直接胆红素188μmo1/L。舌脉同前。易方逍遥散加牡丹皮10克,黄芩10克,金钱草50克,茵陈15克,生薏苡仁30克,秦艽15克,地骨皮15克。再服14剂。11月18日三诊:体温正常,黄疸消退明显,尿液变清,大便成形,精神体力饮食均佳。1周前检查肝胆B超同前。化验:ESR50mm/h,ALT186U/L,AST119U/L,ALP133U/L,GGT39.2U/L,总胆红素66.19μmo1/L,直接胆红素9.41μmo1/L。泼尼松用量35毫克/日。守10月21日方去威灵仙、石韦,加车前子10克(包),桑寄生20克,金毛狗脊15克。以上方为主加减服药40余剂,1994年12月30日复诊时黄疸完全消失,无自觉不适。泼尼松用量25毫克/日,复查血ALT28U/L,AST20U/L,ALP101U/L,GGT14U/L,总胆红素22μmo1/L,直接胆红素7.0μmo1/L。
【按】 本案梗阻性黄疸为原发性硬化性胆管炎所致,日久则致胆汁性肝硬化。中医认为系“黄疸”范畴。《金匮要略》中云:“黄家所得,从湿得之”,即黄疸病多从湿邪而来。但其往往与热、与寒、与瘀血等亦密切相关联。湿热相合,其黄疸色泽鲜明,多属实证热证,谓之阳黄;寒湿相合,其黄疸色泽晦暗或黧黑,多属虚证寒证,谓之阴黄。本案为阳黄者,属实证热证为主,故祝氏治以小柴胡汤为主方清泄肝胆郁热,加茵陈、金钱草、海金沙、石菖蒲、郁金、秦艽、威灵仙利胆除湿以退黄。肝脏主疏泄而藏血,疏泄不利则血滞瘀结,气郁血瘀则蕴热生之,其低热久不退者,悉因于此。祝氏洞察纤毫,二诊即易方丹栀逍遥散加减主之,当归、川芎、牡丹皮、秦艽、地骨皮活血凉血而清热,数剂而药到热退。是例经治虽未全愈,但肝功能、胆红素几近正常,罕见之疾,不可不谓之良效,然亦须百尺竿头,再予探究。
引自《祝谌予临证用方选粹》
医案四
杨某,女,71岁,小学教师。初诊:1969年5月7日。病史及辨证:患者从1969年4月30日开始出现四肢疼痛酸胀,乍寒乍热,头痛等感冒症状,在外院作血沉化验值偏高,并以“风湿性关节炎”收住院。入院症状:疲倦,头昏痛,四肢酸痛,乍寒乍热,巩膜及皮肤发黄,皮肤瘙痒,恶心纳呆,口苦,尿黄如茶汁,大便3日未解。舌苔薄黄腻,脉濡数。肝功能检查异常。综上分析,此为外感湿热,内蕴于肝胆,而发为本病。治则与方药:治拟解表,清利湿热。麻黄连翘赤小豆汤合猪苓汤加减。处方:麻黄3克,茵陈15克,连翘10克,赤小豆12克,茯苓10克,猪苓10克,泽泻10克,滑石12克,藿香10克,金银花12克。每日1剂,水煎服。复诊:1969年5月16日。上方已进8剂,身目之黄已减,头、身痛及寒热已除,皮肤痒止,食欲好转,现肝区隐痛,舌苔薄黄腻,脉弦。效果良好,原方加减。原方去麻黄,加丹参12克。每日1剂。1969年5月26日:药后病情继续减轻,现唯肝区时隐痛,腰痛,早晨尿黄,舌苔薄黄,脉弦。病已将愈,继续清利湿热,疏肝益脾,巩固疗效。处方:茵陈15克,茯苓10克,麦芽15克,泽泻10克,猪苓10克,丹参12克,鸡内金10克,白芍10克,柴胡10克,滑石12克,郁金10克。每日1剂。1969年6月6日:症状消失,食欲正常。肝功能已接近正常。舌苔薄黄,脉弦缓。予以养血益脾以善其后,归芍异功散加味煎服。
【按】 本病以外感湿热,内蕴肝胆,湿热交蒸,故身目发黄;邪从外袭,故初起头身酸痛,乍寒乍热等症。《伤寒论》阳明篇云:“伤寒瘀热在里,身必黄,麻黄连翘赤小豆汤主之。”其指出了本病的病因及治疗方药。盖外感之邪,加之里热瘀积不解而导致的黄疸,麻黄连翘赤小豆汤治表利小便解郁热,合猪苓汤加减利湿除热。故药后诸症顿减。守方加减再进20剂,症状消失,肝功能基本恢复正常。再予养血健脾以善其后。
引自《胡毓恒临床验案精选》(https://www.xing528.com)
医案五
张某,男,7岁。主因发热1周伴纳呆恶心黄疸5天,于1991年8月9日初诊。患儿1周前因食鸡肉后继发腹部不适,翌日发热,体温38.5℃左右,2天后纳呆恶心、小便黄,大便5日未解,腹部胀满,曾自服乳酶生、小儿至宝锭、复方鸡内金散,针灸后大便所下微硬而黏,色白味臭,但发热、恶心呕吐、小便黄未解而就诊我院。既往体健,舌红苔黄厚,脉滑数。查体:面色微黄光亮,两巩膜发黄,发稀呈穗状,咽部充血,扁桃体稍大,腹胀,肝剑突下2.5厘米,肋下1.5厘米,轻度压痛,血常规:白细胞10.4×109/L,中性0.76,淋巴0.24。尿常规:尿胆原(+),胆红素高,肝功能:谷丙转氨酶125,黄疸指数28,麝浊16,絮浊14,乙肝五项未见异常。诊断:西医:急性黄疸型肝炎;中医:黄疸(湿热型)。治以清热利湿退黄。处方:茵陈9克,青蒿6克,栀子6克,川厚朴6克,黄芩6克,炒枳壳5克,焦三仙(焦山楂、焦麦芽、焦神曲)各9克,滑石8克(布包),山豆根6克,陈皮6克,甘草2克。水煎取液200毫升,分3次温服,每日1剂,连服3剂。二诊:服上方后两目发黄基本消退,腹胀大减,饮食略增,已无恶心呕吐,精神好转,舌苔变薄,脉稍滑数,继用前方连服10剂。三诊:服上药后患儿无任何自觉症状。查肝功能转氨酶正常,黄疸指数4,麝浊、絮浊均在正常值内,尿常规正常,继服中成药和胃消食丸、小儿启脾丸以巩固疗效,病告痊愈。
【按】 黄疸,古人称“黄瘅”“黄病”是以目黄、全身皮肤黄及小便黄为主症的一种症候,其病早见于《内经》如《素问·平人气象论》中谓:“溺黄赤安卧者黄疸……且黄者曰黄疸。”《伤寒论》中曰:“伤寒七、八日身黄如桔色,小便不利,腹微满者,茵陈蒿汤主之。”《小儿药证直诀》中曰:“身皮目皆黄者,黄病也。”其发病机制主要是湿热交蒸,外溢肌肤发为黄疸。如《千金翼方》中云:“凡遇时行热病,多内瘀发黄。”故对黄疸的治疗原则以清热利湿,解毒退黄为主。方中茵陈为主药,擅清热利湿退黄。《本经》中曰:“主风湿寒热邪气,热结黄疸”《本草正义》中曰:“茵陈味淡利水,乃治黄疸湿热之专药。”青蒿、栀子、川厚朴、黄芩、茵陈清热利湿解毒,枳实、三仙(山楂、神曲、麦芽)、滑石、陈皮以和胃降逆,止呕除胀,山豆根以清热解毒利咽为佳,甘草调和诸药,健脾解毒,但舌苔厚腻不可多量,以防甘腻生滞,影响气机,反使病情加重。
引自《中国百年百名中医临床家丛书——马新云》
医案六
张某,住院病人,年青力壮。诊为急性肝萎缩,诊得嗜眠,黄疸腹胀满,已入肝性脑病前期,自谓不救。舌质红苔黄腻、脉弦数。处方:生地黄30克,犀牛角(代)3克,牡丹皮10克,连翘10克,石斛10克,生大黄15克,土鳖虫10克,桃仁10克,大腹皮、槟榔各10克,枳实10克。7剂。二诊:得下臭秽甚多,腹满减,证虽改善,尚未乐观。原方加人参30克,黄芪50克。7剂。三诊:以后经1个月调理渐瘥。
【按】 急性及亚急性肝坏死,中西医均无救治良法。先生遍查古代论述及方药,效果多不理想。为此先生认为必须另辟途径,努力探索。终于在《妇人良方》卷七附方中发现一段描述“瘀血小腹急痛,大便不利,或谵语口干,水不欲咽,遍身黄色,小便自利或血结胸中,手不敢近腹,或寒热昏迷,其人如狂”,用桃仁、大黄、甘草、肉桂。方中大黄独重,先生认为此处的描写颇似重症肝炎,且所用主药与先生所创截断扭转学说相符,遂广其制,立下瘀血合犀角地黄汤加减,以治本病。下瘀血汤出自《金匮要略》,为活血化瘀之良方。犀角地黄汤出自《千金方》,专治热入营血,神昏谵语,吐衄发斑。二方合用,则增强了清营解毒凉血散瘀之功。此为先生妙用古方、善于开拓,对后人颇有启迪。
引自《中国百年百名中医临床家丛书——姜春华》
医案七
雷某,女,20岁,工人。4个月前,患者发热恶寒,恶心呕吐,不思饮食,口苦而干,渐致身目、小便皆黄,如橘色,某医院诊为“急性传染性肝炎”,住院治疗4个月余,黄疸稍退,但腹胀不能食,疲乏倦怠,身形消瘦,两胁下疼痛。询问病程得知,患者在住院期间,该院对肝炎病人一律采用协定处方,内有栀子、黄柏、龙胆草、板蓝根等,因过服苦寒药导致病情加重,病者要求出院,并到门诊求余诊治。诊见面色萎黄,暗无光泽,形体消瘦,神疲畏寒,两胁疼痛,腹胀痞满,目微黄,大便稀溏,舌苔白腻,脉左关弦大,右关沉迟无力。复查肝功:麝香草酚浊度试验15U,麝香草酚絮状试验(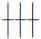 ),谷丙转氨酶300U。证属肝气乘脾、寒湿阻遏之黄疸。治以健脾疏肝,温中和胃,佐以利湿之剂。处方:党参12克,白术12克,茯苓12克,陈皮9克,高良姜9克,生山药12克,砂仁6克,茵陈10克,橘叶9克,白芍12克,延胡索12克,甘草5克。方中茵陈主黄疸而利湿;党参、白术、茯苓、山药、陈皮、甘草健脾和胃渗湿;高良姜、砂仁温中散寒;白芍、延胡索、橘叶疏肝理气止痛。二诊:上方服10余剂,症状显著减轻,黄疸消失。此后以健脾和胃疏肝之法调理3个多月,复查肝功能4次,渐次正常。
),谷丙转氨酶300U。证属肝气乘脾、寒湿阻遏之黄疸。治以健脾疏肝,温中和胃,佐以利湿之剂。处方:党参12克,白术12克,茯苓12克,陈皮9克,高良姜9克,生山药12克,砂仁6克,茵陈10克,橘叶9克,白芍12克,延胡索12克,甘草5克。方中茵陈主黄疸而利湿;党参、白术、茯苓、山药、陈皮、甘草健脾和胃渗湿;高良姜、砂仁温中散寒;白芍、延胡索、橘叶疏肝理气止痛。二诊:上方服10余剂,症状显著减轻,黄疸消失。此后以健脾和胃疏肝之法调理3个多月,复查肝功能4次,渐次正常。
【按】 《临证指南医案》中蒋式玉按指出:“阴黄之作,湿从寒化,脾阳不能化热,胆液为湿所阻,渍于脾,浸淫肌肉,溢于皮肤,色如熏黄,阴主晦,治在脾。”本例阴证发黄,乃由阳黄过服苦寒药,克伤脾胃而得者。脾胃虚弱,中阳不运,故食少纳呆;肝胆气机不畅,寒湿留滞中焦,胆汁外溢,故身目色黄晦暗,两胁疼痛;寒湿困脾,升降失司,故见恶心呕吐,腹胀脘闷,大便稀溏;神疲畏寒,为阳气已虚,气血不足所致;湿浊不化,故舌苔白腻;左关脉弦大主肝胆气滞,右关脉沉迟主脾阳虚湿盛。前医不知治未病之理,不明治肝补脾之要,妄投栀子、黄柏苦寒之品,任病者啜服,如此,鲜不偾事败复。不知实脾,复加害之,虽云治病,无异杀人。故医者当加意于前贤之论也。本例既病误治,急当图救,投以甘温健脾、疏肝理气之剂,俾脾气实则湿无由生,木条达则无乘脾之理,五行运化如常,则沉疴自已。
引自《中国百年百名中医临床家丛书——许玉山》
医案八
王某,男,阊门外。一诊:4月12日。风温挟湿、挟痰、挟热,包络为其蒙闭,神明为其扰乱,于是昏瞀闭厥,扰扰一候,服药打针,竟无一效。脉情滑数,颇有弹力,舌边尖红绛,苔干垢糙腻。身黄目黄,泛吐黄涎,胸痞如石,面赤如妆,小溲如血,茎管作痛,且身热高张,烦躁不安,揭去衣被,言语谵妄,通夜不得合目,如此神明失守,阳邪传陷少阴。腑气旬日未行,矢气频作,三阳之邪,一齐内陷,劫伤营阴,而病者躁急万分,实难措手。勉拟宣透包络之邪,安镇神明之乱,而清解肝胆湿热实邪尤为当务之急。神犀丹2粒(早晚各1粒,开水送服),上川黄连一钱,生山栀子四钱,茵陈蒿六钱,川黄柏三钱,制大黄三钱,净远志三钱六分,天竺黄五钱,鲜竹沥四钱八分,仙半夏三钱六分,茯苓、茯神各八钱,真玳瑁四钱八分(先煎),龙齿、紫贝齿各一两二钱(先煎)。另:佛手露四两八钱,蔷薇露四两八钱。二味代茶。二诊:4月13日。脉滑数,颇有弹力,而以左脉为更甚,舌边尖红绛,苔干垢罩黄。风温挟湿、挟痰、挟热,弥漫三焦,壅遏神气出入之隧道,于是清窍不宣,躁扰不宁,胸脘一隅,如灼如焚,目黄身黄,泛吐黄汁,言语谵妄,为咳为恶,咯痰稠韧如胶,湿热痰涎蒙蔽心包。今年腑通一度,质尚干坚,小溲红赤如血。所可虑者,通夜扬手揭被,反复不安,拨乱神明,少阴水火,何能交济。勉拟清宣包络,安镇神明,清利湿热,三者兼顾。神犀丹一粒(鲜细叶石菖蒲一两打汁冲服),朱翘仁六钱,朱山栀子六钱,天竺黄五钱,广郁金二钱四分,上川黄连一钱二分,西茵陈六钱,制大黄三钱,生山栀子三钱六分,川黄柏三钱六分,朱茯苓、茯神各八钱,龙齿、紫贝齿各一两二钱(先煎),灵磁石一两二钱(先煎),鲜竹茹四钱八分。另:鲜竹沥四两八钱,蔷薇露四两八钱。二味代茶。三诊:4月14日。据云昨夜言语谵妄如有鬼神者较前大为平静,略能小寐,惟目黄身黄,竟至舌下紫筋亦黄,间吐黄料,此属阳明发黄。黄疸而致邪陷少阴,扰害神明,亦属坏症之一。刻诊初见白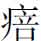 ,脉滑数,舌底绛,苔焦黄,声音低怯,咳痰作恶,黏韧异常,厥阴包络,蒙闭不开,昏糊厥脱,未可忽也。再从神犀合栀子柏皮汤加味。神犀丹一粒(鲜细叶石菖蒲一两打汁冲服),朱山栀子四钱八分,带心连翘六钱,生川黄柏四钱八分,西茵陈八钱,鲜金石斛六钱,天竺黄五钱,炒薏苡仁一两二钱,茯苓、茯神各一两二钱,旋覆花(包煎)三钱六分,鲜竹茹三钱六分,辰灯心草一钱,朱龙齿一两二钱(先煎)。四诊:4月15日。刻诊热势正在平度,夫温病传至阳明,瘀热在里,发为黄疸。黄为中州土色,故凡发黄者,属于太阴阳明,但肝胆郁热不宣,亦为成因之一,胆热则口苦,肝热则胆汁溢漏。今阳明热盛,湿热熏蒸,故成阳黄。
,脉滑数,舌底绛,苔焦黄,声音低怯,咳痰作恶,黏韧异常,厥阴包络,蒙闭不开,昏糊厥脱,未可忽也。再从神犀合栀子柏皮汤加味。神犀丹一粒(鲜细叶石菖蒲一两打汁冲服),朱山栀子四钱八分,带心连翘六钱,生川黄柏四钱八分,西茵陈八钱,鲜金石斛六钱,天竺黄五钱,炒薏苡仁一两二钱,茯苓、茯神各一两二钱,旋覆花(包煎)三钱六分,鲜竹茹三钱六分,辰灯心草一钱,朱龙齿一两二钱(先煎)。四诊:4月15日。刻诊热势正在平度,夫温病传至阳明,瘀热在里,发为黄疸。黄为中州土色,故凡发黄者,属于太阴阳明,但肝胆郁热不宣,亦为成因之一,胆热则口苦,肝热则胆汁溢漏。今阳明热盛,湿热熏蒸,故成阳黄。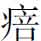 粒虽见,津气不足,仅为水疱,故未足为邪之出路也。脉情仍感滑数,舌尖红嫩,苔黄腻。据云昨夜渐能入寐,神情稍安,远不若日前之反复颠倒,干呕作恶亦平,小溲较利,色黄赤。再从除疸汤立法。仙半夏三钱六分,橘白、橘络各二钱四分,带心连翘六钱,生山栀子六钱,川黄柏三钱六分,西茵陈四钱八分,全瓜蒌八钱,炒薏苡仁一两二钱,茯苓、茯神各一两二钱,水竹茹四钱八分,紫贝齿一两二钱,泽泻四钱。五诊:4月17日。身热已退,夜寐神情渐安,偶有呓语,目黄稍淡,小溲较多,色尚深黄,湿热蕴遏未净,气滞不宣,中脘痞满,不思饮食,腑气艰行,脉濡数,舌尖红,苔黄腻略化。
粒虽见,津气不足,仅为水疱,故未足为邪之出路也。脉情仍感滑数,舌尖红嫩,苔黄腻。据云昨夜渐能入寐,神情稍安,远不若日前之反复颠倒,干呕作恶亦平,小溲较利,色黄赤。再从除疸汤立法。仙半夏三钱六分,橘白、橘络各二钱四分,带心连翘六钱,生山栀子六钱,川黄柏三钱六分,西茵陈四钱八分,全瓜蒌八钱,炒薏苡仁一两二钱,茯苓、茯神各一两二钱,水竹茹四钱八分,紫贝齿一两二钱,泽泻四钱。五诊:4月17日。身热已退,夜寐神情渐安,偶有呓语,目黄稍淡,小溲较多,色尚深黄,湿热蕴遏未净,气滞不宣,中脘痞满,不思饮食,腑气艰行,脉濡数,舌尖红,苔黄腻略化。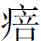 粒渐回,温病阳黄病势虽缓,但未步入坦途。再拟苦以泄之,淡以渗之。绵茵陈五钱,山栀子三钱,川黄柏三钱,赤茯苓、白茯苓各五钱,仙半夏三钱,姜竹茹四钱,广郁金二钱五分,泽泻三钱,火麻仁三钱,枳壳二钱五分。六诊:4月21日。黄疸渐退,中脘已舒,食欲渐增,小溲仍黄,肢体乏力,盖脾运不健,中气未立,但湿热未净,仍需清利湿热,参以和胃行气。江枳壳二钱五分,炒白术二钱五分,西茵陈四钱,黑山栀子三钱,炒薏苡仁四钱,茯苓四钱,广陈皮一钱二分,生麦芽六钱,川厚朴花二钱。
粒渐回,温病阳黄病势虽缓,但未步入坦途。再拟苦以泄之,淡以渗之。绵茵陈五钱,山栀子三钱,川黄柏三钱,赤茯苓、白茯苓各五钱,仙半夏三钱,姜竹茹四钱,广郁金二钱五分,泽泻三钱,火麻仁三钱,枳壳二钱五分。六诊:4月21日。黄疸渐退,中脘已舒,食欲渐增,小溲仍黄,肢体乏力,盖脾运不健,中气未立,但湿热未净,仍需清利湿热,参以和胃行气。江枳壳二钱五分,炒白术二钱五分,西茵陈四钱,黑山栀子三钱,炒薏苡仁四钱,茯苓四钱,广陈皮一钱二分,生麦芽六钱,川厚朴花二钱。
【按】 本例即《诸病源候论·黄病诸候》中所说的“急黄”,《明医杂著》中称为“瘟黄”。多见于暴发性重型传染性肝炎,也可见于急性、亚急性肝坏死等。急黄具有病势急骤、证情险恶、传变迅速的特点,都因湿热毒邪深重,燔灼营血所致。本证初期第一候,就已邪传心包,气营两燔,舌绛神昏,高热烦躁,谵妄不安,不仅肝胆湿热内盛,而且阳明实邪燥结。第一诊用神犀丹合茵陈蒿汤、黄连解毒汤加味,综合为凉营开窍、清泄肝胆湿热实邪、祛湿利尿与化痰安神的复剂。其中须要重视的是一味大黄,在本证治疗中起到十分重要的作用。大黄不但通腑攻下,祛除阳明实邪,而且能清解肝胆经湿热蕴结之毒,具有显著的利湿退黄作用。现代实验研究和临床观察都证明,大黄能明显降低血清胆红素。大黄走气分兼入血分,因此又有清营凉血之功,对于治疗湿热内盛、气营两燔的“急黄”证,是不可或缺的要药。所以明代吴又可主张重用大黄,并五倍于茵陈。第三诊起病情就有了转机,神志逐渐安宁,改用神犀合栀子柏皮汤加味,病情好转较快。四诊身热已经衰退,呕吐干恶等消化道症状亦减轻,以后处方用除疸汤、《医学纲目》之茵陈栀子汤等加减,以清利湿热余邪。
引自《中国百年百名中医临床家丛书——宋爱人》
免责声明:以上内容源自网络,版权归原作者所有,如有侵犯您的原创版权请告知,我们将尽快删除相关内容。




